- Койлонихия или ложкообразные ногти
- Какие есть виды?
- Причины койлонихии
- Внешние факторы
- Внутренние факторы
- Наследственная койлонихия
- Койлонихия у детей
- Какие признаки характерны для койлонихии?
- Как проходит диагностика?
- Чем лечить койлонихию?
- Как ухаживать?
- Железодефицитная анемия — симптомы и лечение
- Определение болезни. Причины заболевания
- Симптомы железодефицитной анемии
- Патогенез железодефицитной анемии
- Классификация и стадии развития железодефицитной анемии
- Осложнения железодефицитной анемии
- Диагностика железодефицитной анемии
- Лечение железодефицитной анемии
- Прогноз. Профилактика
Койлонихия или ложкообразные ногти
Койлонихия – вид дистрофии ногтей, при которой они истончаются, приобретают вогнутую ложкообразную форму, но сохраняют здоровый розовый цвет, гладкую поверхность. Распространенность не зависит от пола или возраста. Койлонихия часто говорит о других внутренних болезнях в организме. Встречается у взрослых, детей, новорожденных. Чтобы избавиться от вогнутых ногтей, нужно устранить причину деформации.
Какие есть виды?
Причины койлонихии
Механизм формирования ложкообразных ногтей изучен недостаточно, поэтому однозначно объяснить происхождение койлонихии сложно. Известно, что она симптом других болезней, вызвать ее способны разные причины.
При приобретенной форме в основе патологии лежит нарушение кератинизации или отложения в ногтях кератина, что вызывает ухудшение белкового обмена, питания тканей. Такие изменения происходят под влиянием внутренних или внешних факторов. В результате ноготь, который в норме состоит из нескольких слоев ороговевших клеток кожи, становится однослойным, тонким, легко деформируется.
Внешние факторы
Койлонихию нередко провоцирует работа с моющими, чистящими средствами без защитных перчаток, непрерывное ношение искусственных ногтей, постоянное использование для снятия лака смывки с ацетоном.
Высокие риски развития болезни у людей, проживающих на высоте более 3000 м над уровнем моря. Это объясняется снижением насыщения крови кислородом и его поступления к органам и тканям. При низком уровне кислорода усиливается производство эритроцитов (красных кровяных клеток), что повышает расход железа, приводит к его дефициту.
Койлонихия часто наблюдается у людей определенных профессий. Например, у людей, работающих с минеральными маслами, органическими растворителями, которые провоцируют контактный дерматит. А также у людей, которые подвергаются постоянным травмам или испытывают напряжение в пальцах. Болезнь встречается у парикмахеров, работающих с тиогликолятом аммония для химической завивки волос.
Внутренние факторы
Распространенная причина приобретенной койлонихии – железодефицитная анемия. При ней уменьшается содержание гемоглобина и эритроцитов в крови. Ложкообразная форма ногтей встречается у 5,4 % пациентов с дефицитом железа.
Железодефицитную анемию вызывают:
- недостаточное потребление фолиевой кислоты, белка, витамина C;
- нарушение усвоения железа из пищи;
- дефицит железа в рационе;
- внутренние кровотечения, в том числе обильные длительные менструации у женщин.
Железодефицитная анемия бывает симптомом других болезней. Она присутствует при синдроме Пламмера-Винсона и сидеропеническом синдроме.
Койлонихия при сидеропеническом синдроме обусловлена дефицитом железа в тканях.
Происходит снижение активности важных ферментов и появляются следующие тяжелые симптомы:
- извращение вкуса, обоняния;
- мышечная слабость, атрофия в связи с дефицитом миоглобина и ферментов тканевого дыхания;
- дистрофические изменения кожи, волос, ногтей;
- воспаление в полости рта, десен;
- атрофия, сухость слизистой оболочки ЖКТ, затруднения при глотании пищи;
- атрофический гастрит, энтерит;
- выраженная голубизна склер;
- проблемы с мочеиспусканием и др.
При синдроме Пламмера-Винсона койлонихия наблюдается в 37 – 50 % случаев.
Он встречается редко, проявляется в виде трёх основных симптомов:
- дисфагия или нарушение функции глотания;
- железодефицитная анемия;
- стриктура или сужение пищевода за счет образования рубцовой ткани.
Синдром Пламмера-Винсона предшествует раку шейного отдела пищевода, важно своевременно его обнаружить и начать лечить.
Наследственная койлонихия
Связана с изменением генов, ответственных за синтез отдельных типов кератинов рогового слоя. На фоне мутации клетки поверхностного слоя эпидермиса хуже усваивают белок, необходимый для формирования нормальной роговой пластинки. Отмечается истончение пластины, потеря прочности, что приводит к деформации ее центральной зоны.
Наследственную койлонихию обнаруживают при следующих генетических болезнях:
- Гемохроматоз. Проявляется нарушением обмена железа, накоплением его в тканях печени, миокарда, селезенки, кожи, эндокринных железах. Койлонихия присутствует у 50 % пациентов с гемохроматозом. Признаки болезни могут проявиться в любом возрасте, но чаще это происходит в 30 – 40 лет;
- Синдром ногтей-надколенника, Редкое наследственное заболевание характеризуется аномалиями костей, суставов, ногтей на пальцах рук и ног, почек.
Койлонихия у детей
Койлонихию обнаруживают у 33 % новорожденных. Как правило, она поражает большой палец ноги. После 9 лет по мере утолщения ногтевой пластины такая деформация сама проходит, ноготь приобретает правильную форму. В этом случае она не считается отклонением, а рассматривается как нормальный вариант развития.
К наиболее распространенным причинам койлонихии у ребенка относятся дефицит железа и травмы. К травмам приводит привычка сосать пальцы или слишком плотно прилегающая обувь. Если устранить влияние этих факторов, форма ногтевой пластины быстро нормализуется.
Какие признаки характерны для койлонихии?
Болезнь может поразить только один палец, одновременно несколько или даже сразу все. Главный фактор риска ее развития – истончение ногтевой пластины. Чаще всего страдают второй и третий пальцы рук. На пальцах стоп возникает редко. Поражение ногтей стоп сопровождается неудобствами при надевании носков, колгот, приводит к трещинам ногтя при сдавливании обувью, отслойке от ногтевого ложа.
Что характерно для койлонихии? Кроме изменения формы ногтей, койлонихия не вызывает никаких других неприятных ощущений. Проявляется только эстетическим дефектом ногтевых пластин. Не сопровождается болью, зудом, покраснением, воспалением, отеком. Иногда формируется подногтевой гиперкератоз, околоногтевое шелушение кожи.
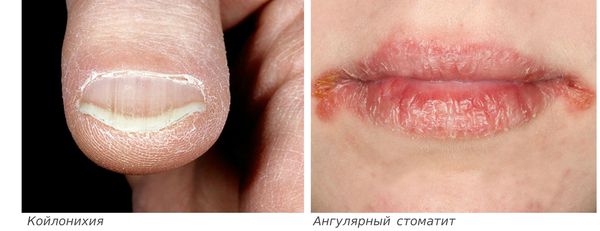
Как выглядит койлонихия, показано на фото:
Если деформация связана с внутренними причинами, то какие симптомы при койлонихии будут? При анемии, например, человека беспокоит усталость, одышка, головокружение, побледнение кожи. Список симптомов зависит от первопричины болезни. Чем сильнее обостряется основная патология, тем больше степень поражения ногтевой пластинки.
Как проходит диагностика?
Чтобы подтвердить койлонихию, нужно обратиться к подологу или дерматологу. Обычно постановка диагноза не вызывает затруднений, достаточно простого осмотра. Лучше всего изменения формы видны при рассмотрении сбоку.
При подозрении на койлонихию проводят водный тест. На поверхность ногтя с помощью шприца по центру выливают несколько капель воды. Если капли не скатываются и не растекаются, то это признак ложкообразной деформации.
Иногда койлонихии бывают выявляемыми случайно при общем осмотре. Чтобы объяснить их происхождение, назначают обследование.
Для выяснения причин врач уточнит у пациента:
- как он ухаживает за ногтями, питается;
- какие симптомы еще беспокоят;
- не было ли травм в области верхней фаланги пальцев;
- есть ли подобные нарушения у членов семьи.
Может понадобиться полное обследование у узких специалистов, сдача анализов. Сюда входит консультация гастроэнтеролога, эндокринолога, гематолога, генетика. Из анализов назначают общий и биохимический анализ крови, анализы на минералы, гормоны.
Важно исключить грибковое поражение, при котором бывает койлонихия. Для этого проводят микроскопическое исследование соскоба ногтевой пластины.
Чем лечить койлонихию?
Лечение койлонихии ногтей заключается в устранении вызвавшей ее причины, коррекции сопутствующей патологии, укреплении пластины.
При травме или контакте с вредными химическими веществами, моющими составами используют местные противовоспалительные и регенерирующие средства. Конкретные препараты, схему, длительность их применения подбирает врач.
Если причиной ложкообразной деформации стала железодефицитная анемия, корректируют питание, обогащая его продуктами, содержащими железо, или назначают курс железосодержащих препаратов. Лечение должен контролировать врач. Излишек железа чреват серьезными проблемами со здоровьем, поэтому самостоятельно ставить себе диагноз и выбирать препараты для лечения койлонихии по советам на форумах нельзя.
К богатым железом продуктам относятся:
- горький шоколад;
- бобы, чечевица, нут;
- говяжья печень;
- шпинат;
- печеный картофель;
- гречка;
- кешью;
- изюм.
Усвоение железа улучшает витамин C, поэтому рекомендуется обогатить рацион продуктами, содержащими этот витамин.
Восстановление нормы железа в крови помогает избавиться от койлонихии, но исправление формы ногтей занимает 4 – 6 месяцев. Это время необходимо для отрастания новой пластины. Для ногтей на стопах уходит около 12 – 18 месяцев, так как они растут медленнее.
Приобретенная форма болезни почти всегда обратима. При генетической и идиопатической форме эффективного лечения нет. Для укрепления ногтевой пластины врач назначит правильный уход, витаминно-минеральные комплексы для ногтей, содержащие цинк, железо, кальций, кремний.
Как ухаживать?
Для улучшения состояния ногтей при койлонихии важен правильный уход, ведь тонкие пластины особенно уязвимы к негативному воздействию внешних факторов, нуждаются в дополнительной защите, заботе.
Что можно сделать?
- Надевать резиновые перчатки при работе с моющими, чистящими средствами и другими агрессивными составами;
- Использовать мягкую щетку для поддержания ногтей в чистоте;
- Ежедневно увлажнять руки и стопы кремом;
- Обрезать ногти только после ванны или душа, когда они мягкие;
- Держать ногти коротко подстриженными, чтобы не цеплять, не загибать их;
- Выбирать обувь, которая не сдавливает пальцы стоп;
- Сразу обратиться к врачу при покраснении, воспалении;
- Отказаться от жидкости для снятия лака, содержащей ацетон;
- Не носить гель-лак, не использовать обычный декоративный лаком, пока койлонихия не будет вылечена.
Проблемы с ногтями часто говорят, что с организмом что-то не так, их нельзя оставлять без внимания. В случае с койлонихией это может быть признаком серьезных системных нарушений, которые требуют врачебной помощи. Затягивать с посещением специалиста не стоит, потому что есть риск упустить время и ухудшить состояние.
Источник статьи: http://g2f.ru/stati/kojlonixiya-ili-lozhkoobraznyie-nogti
Железодефицитная анемия — симптомы и лечение
Что такое железодефицитная анемия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Головко О. А., терапевта со стажем в 12 лет.
Определение болезни. Причины заболевания
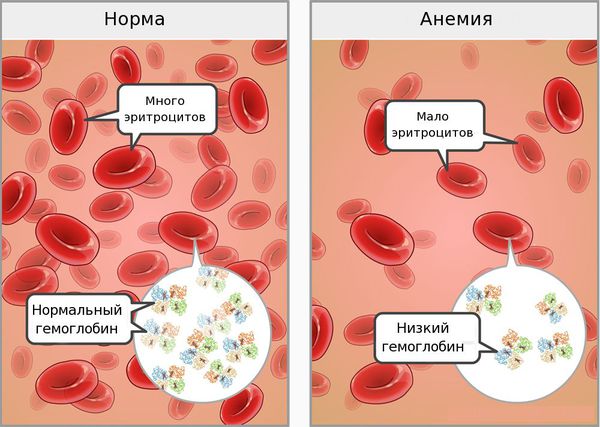
Железодефицитная анемия (ЖДА) — состояние, при котором недостаток железа в организме приводит к снижению количества эритроцитов. При анемии возникают нарушения со стороны кожи и слизистых оболочек, быстрая утомляемость, головокружения и обмороки. Дефицит железа связан с нарушением его поступления, усвоения или повышенными потерями крови [1] .
По данным Всемирной организации здравоохранения, в мире более двух миллиардов людей страдают ЖДА, в основном это женщины и дети [5] . Из всех анемий ЖДА составляют 80 % [2] . Эта проблема актуальна и для России, с ней сталкиваются врачи почти всех специальностей.
Основные причины развития ЖДА:
- Несбалансированное питание с нехваткой железа и преобладанием мучных и молочных продуктов (дефицит красного мяса и белка в пище, голодание, недоедание, однообразная пища, вегетарианство, искусственное вскармливание у детей, нервная анорексия) [1] .
- Повышенная потребность в железе (беременность, лактация, период интенсивного роста и полового созревания, тяжёлая физическая работа, интенсивные занятия спортом, паразитарные инвазии кишечника) [1] .
- Повышенные хронические потери железа (наружные или внутренние):
- частые кровотечения из дёсен;
- носовые кровотечения;
- эрозивный эзофагит;
- желудочные кровопотери — эрозии и язвы желудка, грыжи пищеводного отверстия диафрагмы, опухоли желудка;
- кишечные кровопотери — эрозии и язвы двенадцатиперстной кишки, язвенный колит, опухоли кишечника, полипы и дивертикулы кишечника (выпячивание кишечной стенки), геморроидальные кровотечения;
- маточные кровопотери — обильные и/или длительные менструации, аномальные маточные кровотечения, миома матки, эндометриоз, рак матки;
- почечные кровопотери — гематурическая форма хронического гломерулонефрита, рак мочевого пузыря, почек и мочевыводящих путей;
- геморрагические диатезы — коагулопатии (нарушение свёртываемости крови), тромбоцитопении (снижение количества тромбоцитов), тромбоцитопатии (дефект тромбоцитов), васкулиты (воспаление кровеносных сосудов) и коллагенозы (поражение соединительной ткани);
- донорство при регулярной сдаче крови пять и более раз в год [2][8] .
- Нарушение ионизации железа в желудке — атрофический гастрит, гиповитаминоз С, резекция желудка (операция по удалению значительной части желудка).
- Нарушение всасывания железа в кишечнике — дуоденит (воспаление двенадцатиперстной кишки), хронические энтериты (воспаление тонкого кишечника), целиакия, резекция кишечника [2][8] .
- Нарушение транспорта железа вследствие уменьшения количества трансферрина — белка, связывающегося с железом для переноса его в молекулу гемоглобина (при циррозах, инфекционных заболеваниях, уремии, туберкулёзе).
- Недостаточный исходный уровень железа в организме у детей, рождённых от матерей с низким уровнем гемоглобина крови.
Группы риска по ЖДА:
- дети (недоношенные, дети от 6 месяцев до 3 лет, подростки старше 12 лет);
- менструирующие женщины;
- женщины в период беременности и лактации;
- доноры;
- люди старше 60 лет.
Симптомы железодефицитной анемии
Недостаток железа в организме проявляется двумя синдромами — сидеропеническим и анемическим [2] [8] .
Сидеропенический синдром связан с недостатком железа в тканях и проявляется нарушениями со стороны кожи и слизистых оболочек:
- сухость, дряблость, шелушение и трещины на коже;
- ломкость и слоистость ногтей, их поперечная исчерченность, койлонихия (ногти становятся плоскими, иногда принимают вогнутую «ложкообразную» форму);
- ангулярный стоматит (изъязвления и трещины в уголках рта);
- ломкость и выпадение волос (волосы теряют блеск, истончаются, секутся, редеют и рано седеют);
- извращение вкуса и пристрастие к непищевым продуктам — к мелу, извести, глине, углю, краскам, земле и т. д.; причина этого симптома неизвестна, но он часто встречается при ЖДА;
- изменение обоняния и тяга к токсическим веществами — к бензину, керосину, мазуту, ацетону, лакам, краскам, гуталину, выхлопным газам, т. е. токсикомания; данный симптом необъясним, но тоже достаточно специфичен для ЖДА и полностью проходит на фоне приёма препаратов железа;
- дистрофические процессы в желудочно-кишечном тракте — глоссит (болезненность и жжение языка), гингивит, кариес, склонность к пародонтозу, атрофический гастрит и энтерит, сидеропеническая дисфагия или синдром Пламмера — Винсона (затруднённое глотание сухой и твёрдой пищи и даже слюны) [8] ;
- недостаточность мышечных сфинктеров (недержание мочи при кашле, смехе, непреодолимые позывы к мочеиспусканию, возможно ночное недержание мочи).
При осмотре обращает на себя внимание бледность кожных покровов, часто с зеленоватым оттенком («хлороз») и симптом голубых склер — дистрофические изменения роговицы глаза, через которые просвечивают сосудистые сплетения, создающие «синеву» [2] [8] .
Анемический синдром проявляется слабостью, быстрой утомляемостью, сонливостью днём и плохим засыпанием ночью, головокружениями, обмороками, частыми головными болями, шумом в ушах, мельканием «мушек» перед глазами, одышкой при физической нагрузке, увеличением частоты сердечных сокращений, неприятными ощущениями в области сердца, пониженным артериальным давлением.
При ЖДА может наблюдаться умеренное повышение температуры тела (до 37,5 ° С), которое исчезает после лечения железосодержащими препаратами.
Зачастую снижение содержания гемоглобина происходит постепенно, при этом многие органы адаптируются к анемии. В связи с этим жалобы больных не всегда соответствуют показателям содержания гемоглобина. Многие пациенты, особенно женщины, свыкаются с неважным самочувствием, приписывая его переутомлению, психическим и физическим перегрузкам.
Патогенез железодефицитной анемии
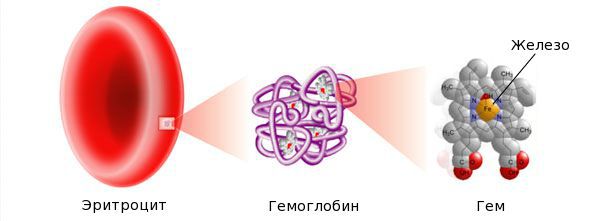
Железо — жизненно важный для человека микроэлемент, который входит в состав гемоглобина крови, миоглобина мышц, отвечает за транспорт кислорода в организме и протекание многих биохимических реакций.
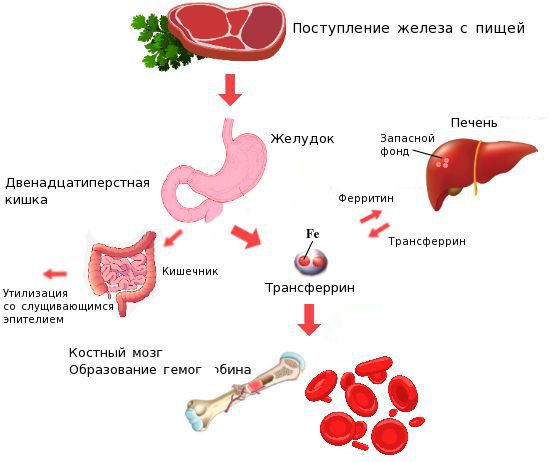
Железо поступает в организм в виде двухвалентного (мясная пища) и трёхвалентного (растительная пища) ионов. Первый всасывается легко, второй под действием соляной кислоты в желудке должен превратиться в двухвалентный. Далее он поступает в двенадцатиперстную кишку и начальные отделы тощей кишки, затем двухвалентное железо вновь переводится в трёхвалентное. В дальнейшем часть этого железа поступает в депо слизистой оболочки тонкой кишки, а другая всасывается в кровь, где соединяется с трансферрином (белком-переносчиком железа, синтезируемым в печени). Если содержание железа в организме избыточно, то оно задерживается в клетках кишечника и в дальнейшем удаляется из организма вместе со слущивающимся эпителием.
При недостатке железо поступает в кровоток и соединяется, как уже упоминалось, с трансферрином. Далее через систему воротной вены железо направляется в печень, где запасается в составе белка ферритина. Другая часть железа в составе трансферрина транспортируется к клеткам красного костного мозга и используется для образования гемоглобина, а также участвует в тканевых окислительно-восстановительных реакциях [5] [9] .
При снижении кислотности в желудке (атрофический гастрит, резекция желудка, приём препаратов, снижающих кислотность, гиповитаминоз С) нарушается ионизация железа в желудке, что ведёт к дальнейшему нарушению всасывания железа и развитию ЖДА. При резекции и хронических заболеваниях кишечника (дуоденит, хронический энтерит, целиакия) нарушается всасывание железа, что опять же приводит к развитию ЖДА.
Если нарушается включение железа в трансферрин, то оно не доходит до органов депо и клеток красного костного мозга. При этом нарушается образование гемоглобина, а также белков, содержащих железо (миоглобин, железосодержащие тканевые ферменты), что также ведёт к развитию анемии [9] .
Ферменты, содержащие железо, принимают участие в синтезе гормонов щитовидной железы и поддержании иммунитета, поэтому при дефиците железа нарушаются защитные и адаптационные силы организма и весь обмен веществ.
Классификация и стадии развития железодефицитной анемии
Выделяют три стадии железодефицитных состояний: прелатентный дефицит железа, латентный дефицит и железодефицитную анемию (ЖДА).
Для прелатентного дефицита железа характерно снижение запасов железа в костном мозге:
- снижение железа в депо (снижение ферритина);
- нормальный уровень сывороточного железа;
- нормальный уровень гемоглобина и эритроцитов;
- отсутствие тканевых проявлений (нет сидеропенического синдрома) [4][6] .
На этой стадии симптомов может не быть.
Латентный (скрытый) дефицит железа влияет на тканевой обмен. На этой стадии запасы железа начинают истощаться, но организм ещё не успел отреагировать снижением гемоглобина. Возникают первые проявления заболевания — человека может беспокоить повышенная утомляемость, слабость, одышка при физической нагрузке, ломкость ногтей, сухость кожи, выпадение волос. Но эти симптомы пока выражены незначительно.
Латентный дефицит железа характеризуется:
- снижением железа в депо (снижение ферритина);
- снижением уровня сывороточного железа;
- нормальным уровнем гемоглобина и эритроцитов;
- повышением общей железосвязывающей способности сыворотки (ОЖСС);
- отсутствием гемосидерина (пигмента, состоящего из оксида железа, он образуется при распаде гемоглобина) в макрофагах костного мозга;
- наличием тканевых проявлений (сидеропенический синдром) [4][6] .
На третьей стадии (собственно ЖДА) снижается уровень гемоглобина и эритроцитов.
Для железодефицитной анемии характерно:
- снижение железа в депо (снижение ферритина);
- снижение уровня сывороточного железа;
- снижение уровня гемоглобина и эритроцитов;
- повышение общей железосвязывающей способности сыворотки (ОЖСС);
- отсутствие гемосидерина в макрофагах костного мозга;
- наличие тканевых проявлений (сидеропенический синдром);
- повышение растворимых трансферриновых рецепторов (рТФР);
- снижение коэффициента насыщения трансферрина железом (НТЖ);
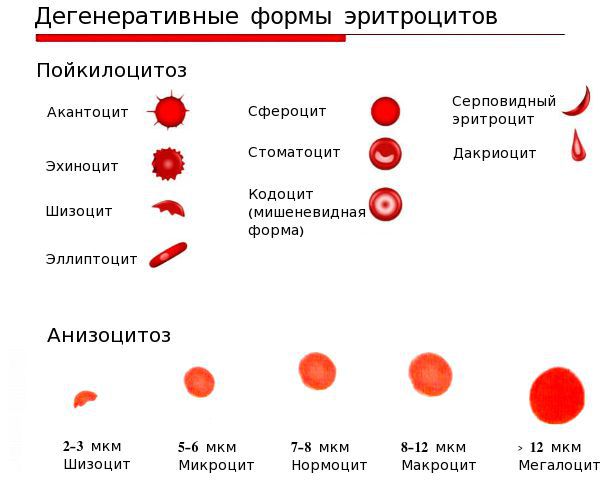
- анизоцитоз — изменение размеров эритроцитов;
- пойкилоцитоз — изменение формы эритроцитов [4][6] .
Для этой стадии характерна ярко выраженная клиническая симптоматика, хотя зачастую люди списывают эти проявления на переутомление.
В норме уровень гемоглобина в крови: у женщин — 120-140 г/л, у мужчин — 130-160 г/л.
Степени тяжести ЖДА (на основании снижения уровня гемоглобина Hb):
- I — лёгкая степень: Hb от 90 до 120 г/л;
- II — средняя степень: Hb от 70 до 89 г/л;
- III — тяжёлая степень: Hb менее 70 г/л.
Осложнения железодефицитной анемии
Осложнения возникают при анемии, нелеченной более 5 лет. Тяжёлая ЖДА может привести к развитию миокардиодистрофии — поражению мышечного слоя сердца, снижению его сократительной функции и развитию сердечной недостаточности .
При ЖДА возникают сбои в работе иммунной системы, а это приводит к частым бактериальным и вирусным инфекциям (ОРВИ, гриппу , обострениям тонзиллита , бронхита, гайморита) [2] [8] .
У беременных с ЖДА повышается риск преждевременных родов и задержки роста плода. У детей недостаток железа приводит к задержке роста и интеллектуального развития.
Также при длительном и тяжёлом течении ЖДА нарушаются функции печени и происходят изменения со стороны репродуктивной сферы (нарушается менструальный цикл) [2] [8] .
Нередко встречаются проблемы и со стороны нервной системы — повышенная раздражительность, нервозность, плаксивость, снижение памяти, внимания, мышления и др. С длительным дефицитом железа связывают развитие болезней Паркинсона и Альцгеймера, так как железо участвует в процессах миелинизации нервных волокон центральной нервной системы [6] . Конечно, сама по себе ЖДА не может привести к развитию этих заболеваний, но в пожилом возрасте в совокупности с хроническим воспалением в ЖКТ, повышенным уровнем холестерина в крови и сахарным диабетом анемия ускоряет развитие болезней Альцгеймера и Паркинсона.
Редким и тяжёлым осложнением ЖДА является гипоксическая кома. Ей предшествует резкое побледнение кожных покровов и видимых слизистых, судороги, а затем потеря сознания. Гипоксия из-за недостатка железа осложняет течение уже имеющихся сердечно-лёгочных заболеваний, таких как ишемическая болезнь сердца, бронхиальная астма , хроническая ишемия головного мозга и способствует развитию неотложных состояний — острому или повторному инфаркту миокарда и острому нарушению мозгового кровообращения ( инсульту ).
Диагностика железодефицитной анемии
Минимальный объём исследований:
- клинический анализ крови с лейкоцитарной формулой;
- биохимический анализ крови (ферритин, сывороточное железо, общая железосвязывающая способность сыворотки, коэффициент насыщения трансферрина железом, растворимые трансферриновые рецепторы).
Клинический анализ крови с лейкоцитарной формулой показывает снижение уровня гемоглобина и эритроцитов, цветового показателя крови, среднего объём эритроцита (MCV), среднего содержания гемоглобина в эритроците (МСН), средней концентрации гемоглобина в эритроците (MCHC), повышение степени анизоцитоза эритроцитов (RDW), иногда может быть увеличена скорость оседания эритроцитов (СОЭ) [1] .
Биохимический анализ крови покажет снижение уровня сывороточного железа и ферритина, увеличение общей железосвязывающей способности сыворотки и растворимых трансферриновых рецепторов, снижение коэффициента насыщения трансферрина железом (НТЖ).
Лечение железодефицитной анемии
Лечение проводится железосодержащими препаратами, в основном для приёма внутрь и значительно реже для внутримышечного или внутривенного введения. Препараты нельзя принимать без назначения врача, так как переизбыток железа опасен своими последствиями — поражением зубов, развитием гепатита, цирроза печени, сахарного диабета и сердечно-сосудистых заболеваний. Также возможны тяжёлые аллергические реакции.
При анемии следует изменить рацион питания и включить в него продукты, содержащие железо в наиболее усвояемой форме — телятину, говядину, баранину, мясо кролика, печень, язык. Важно помнить, что из мяса усваивается до 30 % железа, из рыбы — 10 %, а из растительной пищи — всего лишь 3-5 %.
При анемии коррекция дефицита железа не может быть достигнута только изменением питания. Причина этого в том, что усвоение железа из пищи ограничено, а в препаратах оно содержится в большей концентрации.
При лечение больных с ЖДА необходимо учитывать характер основного заболевания и наличие сопутствующей патологии, возраст больных (дети, старики), степень выраженности анемического синдрома и дефицита железа, переносимость препаратов железа и т. д [3] .
При анемии лёгкой и средней степени тяжести препараты железа лучше принимать внутрь вместе с аскорбиновой или фолиевой кислотой, так как они улучшают всасываемость железа.
В течение двух часов до или после приёма препаратов железа не рекомендуется употреблять кофе и кофеин-содержащие напитки (какао, шоколад, чай), крупы (рожь, ячмень, овес, пшеница), орехи, бобовые, молоко, яйца и молочные продукты, жирные и мучные продукты, а также некоторые лекарственные препараты и витамины, содержащие кальций, магний, цинк, селен, йод, хром. Это поможет избежать ухудшения усвоения железа. Все препараты железа назначаются врачом индивидуально. Курс лечения составляет не менее 1,5-2 месяцев, возможно, и дольше. Кроме восстановления уровня железа в крови, нужно создать его запас в организме, то есть повысить уровень ферритина. Об успехе лечения говорит нормализация уровня гемоглобина через 1-2 месяца [9] [10] .
Если препараты железа невозможно применять внутрь (например, при непереносимости или нарушении всасывания железа в кишечнике), то их вводят внутримышечно или внутривенно. Инъекционные препараты железа используют только в стационаре, так как они могут вызывать шоковые реакции. Их нельзя применять во время беременности и лактации.
При тяжёлой анемии (гемоглобин менее 70 г/л) и по жизненным показаниям в условиях стационара проводят переливание эритроцитарной массы.
В качестве лечебно-профилактического средства пациентам, у которых нет сахарного диабета, можно использовать гематоген. В его состав входят железо, связывающее белки, получаемые из крови крупного рогатого скота, а также аскорбиновая кислота и необходимый комплекс белков. Однако это достаточно калорийный продукт — в 100 г гематогена содержится 350–500 килокалорий, об этом следует помнить, включая его в рацион.
Прогноз. Профилактика
Прогноз при ЖДА благоприятный. В большинстве случаев заболевание успешно лечится амбулаторно. Но если не анемию не лечить, то она может прогрессировать, ухудшая общее самочувствие. ЖДА сложно скорректировать в следующих случаях:
- при сопутствующих проблемах с ЖКТ (обострение хронического гастрита, язвенной болезни желудка и двенадцатиперстной кишки, воспалительных заболеваниях кишечника, синдроме мальабсорбции — нарушенного всасывания в кишечнике, резекции желудка и/или кишечника);
- одновременном приёме препаратов, снижающих всасывание железа;
- хронических кровопотерях;
- нелеченных системных и онкологических заболеваниях;
- нерегулярном приёме препаратов железа, несоблюдении дозировки, кратности и продолжительности приёма препарата или самостоятельной его замене.
Для профилактики ЖДА следует:
- ежегодно сдавать клинический анализ крови и контролировать его параметры;
- полноценно питаться, получая с пищей достаточное количество белка и железа;
- своевременно устранять источники кровопотери в организме;
- лицам из групп риска (донорам, детям, из спортивных школ, беременным и кормящим, а также женщинам, страдающим обильными и длительными менструациями) принимать небольшие дозы препаратов железа.
Все больные ЖДА, а также люди, у которых высока вероятность развития этой патологии, должны наблюдаться у терапевта [5] [7] .
Источник статьи: http://probolezny.ru/zhelezodeficitnaya-anemiya/